
Природа сделала височно-нижнечелюстной сустав сложным, хрупким, недолговечным и очень капризным. Точнее, он имел отличную надёжность. Но это шло в комплекте с надбровными дугами, мощной челюстью для пережёвывания падали с корешками и пожизненной гарантией в 25 лет.
Чтобы свежепоставленный имплант не пришлось выковыривать из челюсти, потому что она внезапно начала болеть и щёлкать, очень важно исправить все проблемы с прикусом до визита к имплантологу.
И если ваш стоматолог так не делает, то это повод сходить к ортодонту самостоятельно.
Сустав человека стал таким ещё и потому, что возникла речь. Артикуляция — это сложная функция, именно для её реализации анатомия сустава усложнилась в ущерб «прочности».
Он, например, может запросто выйти из строя, если коронка, которая встанет на имплант, будет неверно смыкаться с зубами. Потому что в этом случае отвечающие за открывание и закрывание рта мышцы будут постоянно перенапрягаться.
При этом у имплантов со всеми их плюсами есть один очень ощутимый минус — они неподвижны, так что брекетами их с места не сдвинешь. Вспоминают про это почему-то, только когда всё уже очень заболело и срочно нужно что-то делать. Однажды я даже отправила пациента удалять имплант. Нам обоим это было очень обидно (а пациенту ещё и дорого): ну а что я могу сделать, если кто-то полгода назад отказался от ортодонтии, когда к ней были прямые показания?..
Самое коварное в том, что, просто глядя на свои зубы, человек не может самостоятельно заметить каких-то изменений. Зубы вообще могут быть идеально ровными, а с суставом — проблема, которая постепенно становится хронической.
Что делать, чтобы как можно дольше височно-нижнечелюстной сустав работал хорошо, мы сегодня и будем разбираться. Кровавых картинок не будет, заглядывать под кат можно (и нужно) смело.
Височно-нижнечелюстной сустав — вообще одна из самых недолговечных «деталей» в голове
Это потому что он парный, подвижный и сочленённый. Там, где заканчивается нижняя челюсть, на костях скелета с двух сторон есть небольшие выступы, которые нужны для прикрепления мышц.
Они называются мыщелки и сочленяются со впадинами височных костей. Между мыщелком и впадиной находится диск — подвижный хрящик, который крепится связками к анатомическим структурам. Вся эта сложносочинённая конструкция и обеспечивает суставу подвижность. По идее, она сама себя защищает и кости не должны тереться друг о друга — хрящевой диск нужен именно для этого. Но это — по идее.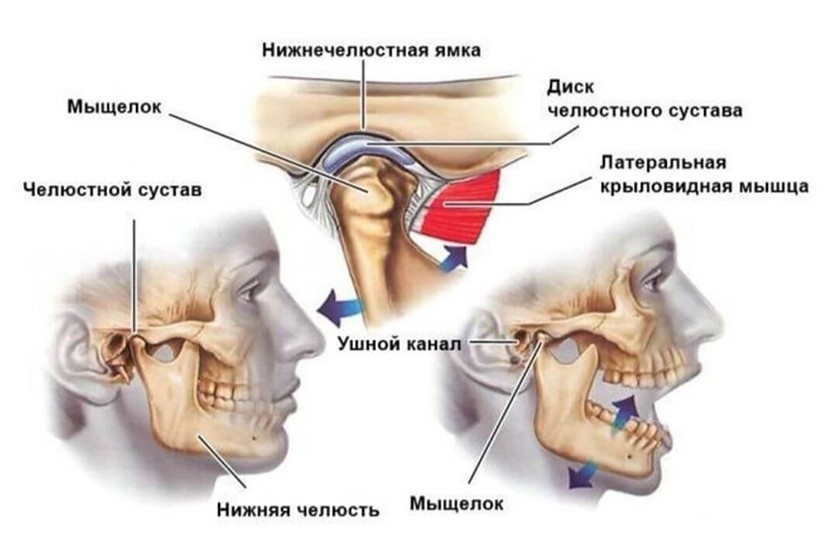
Расположены все эти структуры вот так
За открывание и закрывание рта у нас отвечают латеральная и медиальная крыловидные мышцы. Вот тут есть хорошее и очень наглядное видео о том, как они работают. Когда прикус идеален, эти мышцы нагружены равномерно. Но если с прикусом что-то не так, то нагрузка перестаёт быть равномерной и мышцы перенапрягаются.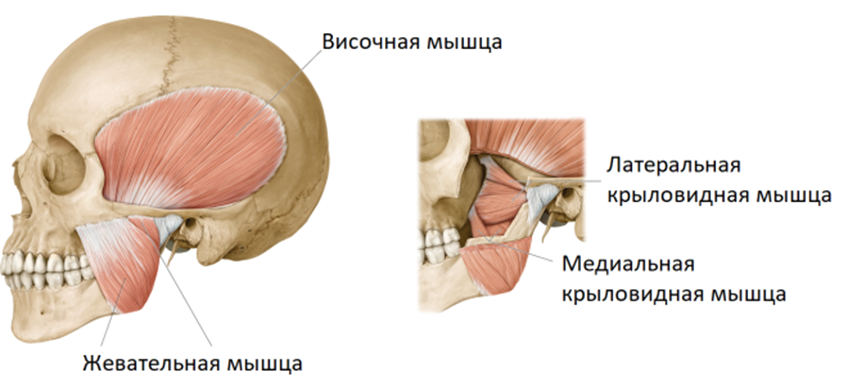
Вот они, эти мышцы
Диск за свои задние отделы зафиксирован связочным аппаратом. В норме он лежит на мыщелке и следует за ним, когда мы открываем рот. Но если связки растянуть слишком сильно, они не всегда могут втянуться обратно. То есть упругой деформации не происходит. Вместо этого при чрезмерном растяжении связки начинают напоминать растянутую резинку от трусов.
Но жевательные мышцы при закрывании рта всегда будут стремиться сократиться. Поэтому, если диск смещается (чаще всего — вперёд), мышцы сокращаются, мыщелок смещается вверх, прижимается к впадине височной кости и не даёт ему вернуться на место. Кости трутся друг о друга, а челюсть — щёлкает. И эти щелчки — самый верный признак того, что что-то пошло не так.
Чем заканчиваются проблемы с ВНЧС
Процесс жевания — это крайне сложная комплексная биомеханика. Она завязана на трёх ключевых компонентах:
- Зубные ряды с механорецепторами пародонта.
- Мышцы и рецепторы, которые отслеживают их растяжение.
- Височно-нижнечелюстной сустав с его формой и положением в суставной ямке.
Если сломать хотя бы один компонент, то всё катится в пропасть. Проблемы варьируются от неприятных, но не очень беспокоящих щелчков при открывании рта, до хронических болей и заклинивания сустава в открытом состоянии.
Последнее бывает не только при проверке «можно ли засунуть лампочку в рот». Нередко это бывает, когда сустав уже деформирован, а связочный аппарат висит тряпочкой и ничего не удерживает. В результате такие пациенты приходят сдаваться стоматологу с печальным выражением лица и ртом, заклинившимся в открытом состоянии. Вправление подобных вывихов — это отдельная история. Самостоятельно совершать это не стоит: вы рискуете травмировать связки, если будете делать это неправильно. А ещё с немалой вероятностью вы останетесь без нескольких фаланг пальцев. Стоматологи знают, что сразу после вправления чаще всего жевательные мышцы пациента сводит мощным спазмом.
Если вы не успеете выдернуть пальцы изо рта пациента в этот момент и не позаботитесь о том, чтобы обмотать их бинтом, то на ваши фаланги прилетит до 390 кг нагрузки от сведённых жевательных мышц. В норме такой силы они не развивают, так как срабатывают рецепторы пародонта. Организм быстро поймёт, что дальше зубы начнут крошиться под нагрузкой, а корни вколотит вместе с пародонтальными связками в зубную лунку. Но в прошлом веке добрые врачи по фамилиям Вебер и Шредер измерили силу мышц разными способами. В частности, Шредер проверял что будет, если выключить эти предохранители анестезией.
Если честно, то в учебниках стыдливо обходился вопрос, что за добровольцы согласились на подобные эксперименты, но теперь благодаря немецкой пунктуальности мы знаем, что под анестезией пиковая мощность жевательной мускулатуры может достигать очень высоких значений.
Спойлер — проблемы с височно-нижнечелюстным суставом рано или поздно настигнут каждого
Обратите как-нибудь внимание на очень стареньких бабушек и дедушек, которые потеряли боковые зубы. Челюсть у них закрывается сильнее, подбородок выдаётся вперёд, становятся видны складки, снижается высота лица и теряется моложавость. У них у всех мыщелок отклоняется, и появляются подобные жалобы на сустав. Но эта тема актуальна не только для людей в возрасте, но и для беременных женщин, подростков в пубертате и вообще для всех при любых гормональных всплесках. А ещё — после травмы или падения. Или, например, после длительного удаления проблемного зуба, когда доктор долго пытался до него дотянуться и часа полтора подряд постоянно просил открыть рот ещё чуточку пошире.
Может повлиять на состояние сустава и гигиена, но не прямым, а довольно хитрым образом.
Грубо говоря, суставу совершенно всё равно, есть ли у вас кариес. Но зато для него важно, на какой высоте находятся верхние и нижние боковые зубы относительно друг друга. То есть если они разрушены, стёрты или вовсе отсутствуют, то сустав должен сделать по окружности чуть больший путь, чем это было заложено природой, чтобы нижние зубы могли «досомкнуться» до верхних. Мыщелок в этом случае выйдет назад чуточку сильнее, чем предполагалось, и это будет больно. Потому что сразу за ним расположена так называемая биламинарная зона, в которой очень много сосудов и нервов, и задевать её весьма неприятно.
Неотложные экстренные состояния к проблемам с суставами приводят не так часто
Причём «неотложные» и «экстренные» — это необязательно авария или драка. Лично я, например, два года назад каталась на сноуборде и слишком сильно в себя поверила. В результате упала и крепко ударилась затылком, даже невзирая на шлем и прочую технику безопасности. В момент удара сработали жевательные мышцы, я довольно резко закрыла рот и клацнула зубами. Суставу этого было вполне достаточно, чтобы начать щёлкать.
Но всё-таки чаще всего к нам приходят люди с хроническими проблемами, которые долгие-долгие годы вели к этой ситуации и наконец привели.
Даже на рентгеновском снимке у таких пациентов видно, что головка сустава, которая в норме должна быть круглой, становится стёртой и скошенной.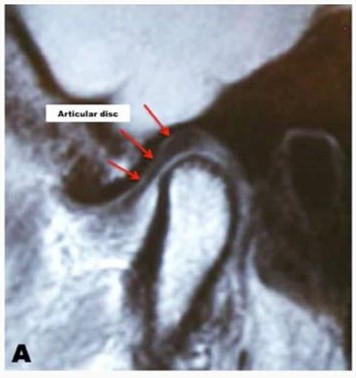
Тут мыщелок в норме (Фото от Larry M.Wolford, DMD)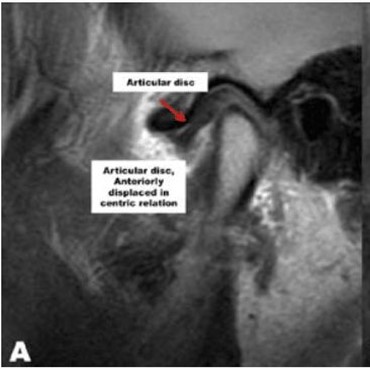
...а тут диск смещён вперёд (по-научному это называется «вентральная дислокация диска»)
Чтобы определить, насколько проблема серьёзная, мы пользуемся специальными табличками.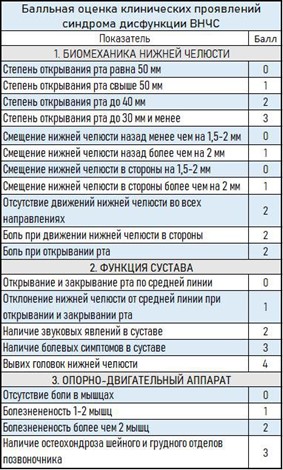
Вот такими, например. Где 10–12 набранных баллов — это тяжёлая степень дисфункции сустава, 7–9 — средняя и 3–6 — лёгкая.
Кто они — наши типичные пациенты с проблемами ВНЧС?
Чаще всего с жалобами на щёлкающую челюсть приходят люди лет так тридцати-сорока.
Женщин среди них примерно в два раза больше, чем мужчин. Это связано не только с тем, что мужчины более терпеливы, а женщины сильнее волнуются за свой внешний вид, но и с гормональным фоном.
Почти у каждого история звучит так: допустим, человек потерял пару зубов боковой группы (например, их удалили раньше времени) или, например, у него всю жизнь был неправильный прикус, но он с этой проблемой никак не боролся и зубы начали стираться и становиться короче, из-за этого нарушилось их смыкание, что привело к мышечной перестройке. В этот момент звенит первый звоночек.
Если никак на него не отреагировать, то мышцы начинают болеть. А ещё может появиться бруксизм (то есть скрежет зубами во сне) или клетчинг (то есть постукивание зубами на манер кастаньет наяву). И то и другое очень сильно связано с психоэмоциональным состоянием и нервной системой. Но также причиной может быть изменение высоты прикуса, которое вызывает такой мышечный ответ, например, при протезировании. Или даже при неудачно поставленной пломбе.
Не обратить внимание на такие штуки уже куда сложнее. Но люди бывают упорными.
Если продолжать делать вид, что ничего не происходит, то мышцы, которые в норме должны быть большую часть времени расслаблены, будут постоянно в гипертонусе. В конце концов они стянут диск вперёд, мыщелок и височная кость начнут тереться друг о друга и деформироваться, а проблемы с суставом расцветут во всей своей красе.
Иногда человеку ещё «везёт» на генетическую предрасположенность к этой проблеме
Например, есть такое понятие, как дистальный прикус. Нижняя челюсть при нём недоразвита и находится чуть позади. Проблема связана не с положением зубов, а с тем, что челюсть физически маленькая и сама её форма не очень-то хороша для височно-нижнечелюстного сустава.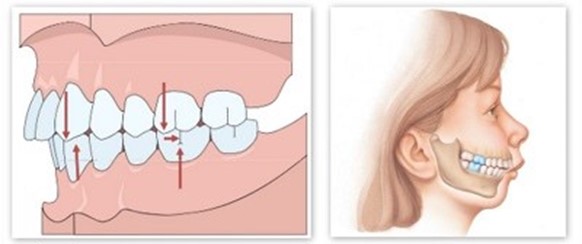
Такой профиль называется птичьим, и это довольно распространённое явление
А вот любые проблемы при родах, какими бы сложными они ни были, никак не повлияют на сустав
Скорее у таких деток будут аномалии самого черепа, чем проблемы с челюстью, потому что все дети рождаются с младенческой ретрогенией. Это значит, что у каждого новорождённого ребёнка нижняя челюсть недоразвита и находится немного позади. Природа предусмотрела такую фичу, чтобы когда он головой вперёд будет проходить через родовые пути, она не торчала, ничего не задевала и ненароком не сломалась.
Ну а затем начинается активный рост нижней челюсти: кость добавляется сзади и вниз и одновременно растут мыщелки по краям. Кстати, грудное вскармливание лучше стимулирует развитие челюсти: у детей, которых кормят из бутылочки, проблемы с прикусом возникают гораздо чаще.
«Ортодонтия. Диагностика и лечение зубочелюстно-лицевых аномалий и деформаций» Л.С. Персин
Какие есть варианты, если у вас болит сустав
При бруксизме советуют надевать на ночь капы. Они работают как некий защитный чехол, но не могут решить проблему, просто позволяя стирать во сне не зубы, а пластик. Их можно носить пожизненно (периодически меняя по мере истончения) и продолжать находиться в той же точке развития: примерно так, как сидеть на ярком солнце в жаркой стране и мазать спину солнцезащитным кремом вместо того, чтобы просто уйти с пляжа. Ты всё равно в итоге обгоришь, но просто поменьше.
Капы выглядят примерно вот так, продаются везде. А также их можно изготовить индивидуально у вашего стоматолога.
Для лечения хронических вывихов иногда советуют ограничивающие девайсы типа аппаратов Петросова или Ядровой. Но они плохи тем, что не стимулируют работу мышц, блокируют движение сустава и в целом ограничивают его функционал. Их основная задача в том, чтобы дать время для восстановления растянутым связкам у пациентов, которые любят откусывать по половине яблока за раз.
При этом они выглядят гораздо более пугающе
А вот у сплинтов (они же — ортотики, они же — ортезы, они же — шины) рекомендация получше.
Это специальный лечебный аппарат, который нужно надевать ночью для расслабления мышц.
Штука отличная, но ходить со сплинтом пожизненно — тоже не очень хорошая идея. Они действительно нужны на определённом этапе лечения, который занимает от четырёх до девяти месяцев. Но дальше нужно переходить непосредственно к решению самой проблемы.
Ортотики, которые ставят в Белой радуге
Как правило, это брекеты. Но бывает и так, что даже они уже бессильны, и тогда дорога только одна — к хирургу, который сделает репозицию этого диска, то есть возвращение его назад на законное место.
Выглядит это так: под общим наркозом врач ставит на нижнюю челюсть маленький винтик и подшивает к нему диск. Получается такая искусственная связка на четырёх верёвочках. А дальше нужно довольно длительное время делать специальную гимнастику для челюсти. У меня как раз сейчас есть одна пациентка, которая разрабатывает рот после операции и раз в три дня присылает мне фотоотчёт о своих успехах.
Очень многое тут зависит от добросовестности пациента
Забить на сплинт, конечно, довольно непросто. Хотя бы потому, что без него жить больно, а с ним — не больно. Мазохистов на свете не так уж и много, так что сплинты, как правило, все добросовестно носят.
Но за сплинтами приходят, как правило, с конкретной жалобой и очень хотят, чтобы помогло.
Забить на гимнастику проще. Но без неё самочувствие тоже будет не очень.
Но самый мой нелюбимый случай, это когда приходит человек, у которого изначально всё очень плохо. Ему назначают сплинт для подготовки, а потом — операцию. И тут у него возникает дисконнект: «Я не хочу на операцию, хочу, чтобы помогли сплинты». А сплинты берут и не помогают так, как хотелось бы, подлецы такие! Потому что процесс зашёл уже слишком далеко и ничего, кроме операции, не поможет. И тут мы встаём на очень тонкий лёд: донести что-то до человека, который не хочет тебя слышать, практически невозможно.
Чаще всего лечение выглядит как-то так
Однажды ко мне от челюстно-лицевого хирурга пришла девушка 29 лет с жалобами на ограничение открывания рта. У неё щёлкала челюсть. И если в норме рот должен открываться на три собственных пальца, у неё он это делал только на полтора.
Кроме того, при изменении погоды противно болели суставы. Всё устроено довольно-таки индивидуально, и у меня есть только одно предположение, почему с ней такое происходило.
Дело в том, что, когда в организме идёт какой-то воспалительный процесс, там всегда присутствует скопление жидкости, так называемый выпот, его хорошо видно на МРТ.
Возможно, эта жидкость давала о себе знать при перепадах атмосферного давления.
Начала я с миорелаксирующего (то есть расслабляющего мышцы) сплинта. С его помощью за три с половиной месяца мы добились хорошего открывания рта и расслабили мышцы.
Дальше мы, ориентируясь на КТ и МРТ, немного модифицировали конструкцию: определённым образом нанесли пластмассу, чтобы поменять конфигурацию. Это было необходимо, чтобы задать более правильное положение челюсти и добиться нужного взаиморасположения мыщелка и впадины. На этом этапе мы ещё назначили противовоспалительную терапию.
А дальше девушка снова отправилась к хирургу уже с новыми результатами КТ и МРТ, которые мы сделали на сплинте.
Хирург назначил девушке артроцентез, то есть промывание полости сустава физраствором под местной анестезией. Если хотите посмотреть, как это выглядит, то вот вам пара видео на YouTube. А смысл процедуры примерно такой же, как в школьной задаче про сообщающиеся сосуды, вода в которых всегда находится на одном уровне. В сустав втыкают две иголки, по первой в него закачивают физраствор, а по второй выводят лишнюю жидкость. Физраствор циркулирует внутри и вымывает воспалительный компонент.
После процедуры в сустав ещё вкалывают препараты: одни хирурги берут венозную кровь, прогоняют её через центрифугу, чтобы разделить на разные компоненты, выделяют плазму и колют её в сустав. Другие — тоже плазму, но обогащённую факторами роста. Хирург, с которым работаю я, использует препарат гиалуроновой кислоты — гиалуронат натрия.
Дебаты о том, зачем он нужен и какой смысл его вводить, не утихают уже довольно долго.
Дело в том, что этот препарат очень быстро выводится из организма — буквально за три недели.
Но вообще-то это и есть самое главное. Потому что внутри сустава находится необходимая для его смазки синовиальная жидкость, и гиалуронат натрия на время её замещает. Ещё он быстро стимулирует выработку собственной синовиальной жидкости и даёт противовоспалительный эффект. Как только организм снова начинает вырабатывать собственную смазку, гиалуронат натрия там больше не нужен, так что это даже к лучшему, что он быстро выводится из организма.
Этот же препарат, кстати, очень часто колют в колени и другие крупные суставы.
После артроцентеза и введения гиалурона наша пациентка была отправлена на физиотерапию, и это, кстати, сегодня обязательный золотой стандарт лечения суставов. У неё очень много разных функций — от противовоспалительной до сосудорасширяющей и хондропротекторной.
В зависимости от диагноза в неё могут входить:
- Флюктуоризация — это лечение слабыми импульсными токами.
- Лекарственный электрофорез — введение препаратов в организм при помощи постоянного тока (это могут быть анестетики, сосудорасширяющие препараты, магний, кальций, фосфор и другие микроэлементы и т. д.).
- Диадинамотерапия — стимуляция слабыми постоянными импульсными низкочастотными токами низкого напряжения.
- УВЧ-терапия — применение ультравысокочастотных электромагнитных полей, то есть лечение теплом, проникающим в ткани с помощью аппарата.
- Инфракрасное облучение — оно делает лечебные свойства гальванического тока более эффективными.
- Индуктотермия — глубокий прогрев тканей вихревыми токами.
- Ультразвуковая терапия — это своего рода микромассаж, который активирует кровоток и лимфоток.
- Ультрафонофорез — введение лекарств с помощью ультразвука.
- Магнитотерапия — то есть лечение с помощью применения постоянного или переменного магнитного поля, которое создаёт индуцированный электроток в тканях, убирающий отёки и уменьшающий воспаление.
- Лазеротерапия — воздействие концентрированного пучка света, который активирует в организме фотофизические и фотохимические процессы.
Важный плюс физиотерапии — то, что она почти никогда не вызывает никаких осложнений.
На процедуры девушка ходила около полутора месяцев (и всё это время продолжала носить сплинт). На этом этапе боли начали проходить, а функция сустава — восстанавливаться. Начал нормально открываться рот, почти перестала щёлкать челюсть, прошли головные боли и реакция на резкую смену погоды. В целом она уже начала себя чувствовать супергуд. Но на этом лечение не закончилось.
Потому что после физиотерапии она пошла к ортопеду. Причём прикус у девушки изначально был отличный, а зубы хорошие и ровные. Вся проблема была в том, что им не хватало высоты в боковом отделе, и нам нужно было избавить пациентку от сплинта: он необходим только на определённом этапе в процессе лечения, но вообще-то это просто костыль, подпирающий шаткую конструкцию. А жить жизнь дальше хочется всё ж таки без костылей.
В общем, ортопед сделал ей пластмассовые временные накладки на зубы строго в том положении, в котором я попросила. Это было нужно, чтобы она продолжила закрывать рот ровно: как на сплинте, но без него. Затем на эти коронки я поставила ей брекеты, чтобы зафиксировать успех. Всё встало на свои места очень быстро — всего за восемь месяцев.
А дальше мы сняли ей брекеты, поставили ретейнеры, поменяли накладки с временных пластмассовых на постоянные керамические и отпустили в дальнейшую жизнь.
Итого всё лечение заняло чуть больше года:
- четыре месяца на сплинте;
- полтора месяца физиопроцедур;
- восемь месяцев в брекетах.
Боли при этом ушли окончательно в середине пятого месяца, дальше мы работали на то, чтобы они больше не появлялись.
Вообще брекеты и прочее ортодонтическое лечение можно назвать единственным методом профилактики болезней ВНЧС
Если, конечно, начинать его до того, как появились проблемы с суставом. Это очень долгая история, она занимает в среднем полтора-два года. Но есть ради чего через неё идти!
Иногда коллеги направляют ко мне пациентов, у которых с прикусом внешне всё нормально, но доктор видит, что есть у него что-то такое, неочевидное, что сильно мешает жить, а пациент и не в курсе.
Но не факт, что брекеты обязательно понадобятся. В самом начале нужна тщательная диагностика, чтобы вообще понять, надо нам вмешиваться в сустав или нет. Просто так говорить: «А давайте-ка мы его для профилактики подвигаем» никто не будет, конечно.
Другой вопрос, что проводить ортодонтическое лечение хотелось бы не чаще одного раза в жизни. И, если человеку надевают брекет-систему по третьему-четвёртому разу, то это уже не очень хорошая картина.
Поэтому перед началом любых серьёзных процедур нужно внимательно проверить, есть ли какая-то угроза или предпосылки к развитию дисфункции ВНЧС, потому что даже идеальное ортопедическое лечение неоднозначно для височно-нижнечелюстного сустава, если на этапе диагностики был косяк.
К нам на повторное лечение приходит много пациентов из других стоматологических клиник, которые говорят: «Меня вроде давно уже лечат, а у меня всё равно всё болит и щёлкает». И для некоторых начинать процедуру приходится с нуля: тут всё сильно зависит от того, что мы имеем в полости рта на момент обращения. Если брекеты ещё зафиксированы, то мы можем их откорректировать и довести до ума. Ну а если их уже сняли, а сустав болит, то приходится начинать всё сначала.
Когда мы делаем протезы, вопрос про височно-нижнечелюстной сустав стоит так же остро
Поэтому у стоматологов есть страшный-страшный аппарат, который называется «артикулятор» и помогает как можно точнее «подогнать» конструкцию к пациенту.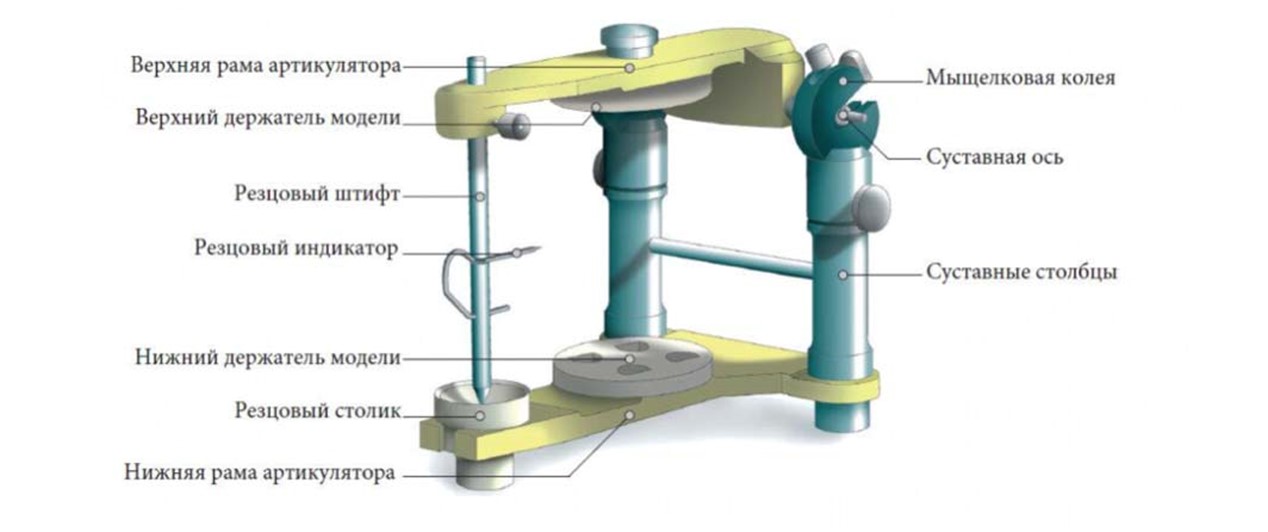
Физический артикулятор выглядит примерно так
Он нужен, чтобы оценить биомеханику височно-нижнечелюстного сустава, определить, как челюсти расположены относительно друг друга, и затем смоделировать идеальную траекторию движений нижней челюсти.
С помощью специального столика и штанги замеряют положение верхней челюсти и зубов, потом переносят эти данные в артикулятор, делают непрямую загипсовку и переносят в прибор все параметры с помощью лицевой дуги и прикусной вилки. Затем врач ставит пациенту на голову дуговое устройство для артикулятора и прижимает накусочную плоскость к верхним зубам, чтобы получился точный слепок.
И вот после этой процедуры, которая выглядит достаточно зверски, но на деле не приносит почти никаких неприятных ощущений, можно очень точно рассчитать характер движений челюсти.
Очень часто мы даже в наш высокотехнологичный век не можем обойтись только цифровым пространством и в помощь нам требуются физические методы. Артикулятор — один из них.
Если вернуться к вопросу имплантации после брекетов, то там есть один очень важный нюанс
В норме, если человек ходит в брекетах и ему нужно ставить имплант, ближе к концу лечения, когда до снятия системы остаётся около полугода, я отправляю его к имплантологу со строгими инструкциями, где и что можно поставить.
Дело в том, что сам по себе имплант — это просто шуруп, закрученный в челюсть, и ему всегда нужно три-шесть месяцев на то, чтобы прижиться. Если ставить его, когда брекеты уже сняли, то за то время, пока он врастает в челюсть, свежевыровненные зубы начнут наклоняться в сторону отсутствующего и вся ортодонтическая работа пойдёт прахом.
Поэтому шуруп мы вкручиваем заранее, чтобы снять брекеты и поставить на него коронку прямо в тот же день. К тому же так все мучения пациента перекрываются по срокам и наслаиваются друг на друга. Мы любим экономить время.
По большому счёту, если лечение построено грамотно, в принципе не может случиться такого, что мы всё закончили и отправили пациента гулять в пампасы, а потом спохватились и добавили, что всё-всё, уже можно ставить имплант, начинайте!
А почему нельзя сначала поставить имплант, а уже потом — брекеты?
Вся проблема имплантов в том, что они неподвижны и не будут двигаться вместе с зубами.
Если есть какие-то проблемы с прикусом, то импланты будут неправильно смыкаться с зубами, нагрузка на зубы и мышцы тоже пойдёт неправильная и сустав начнёт разрушаться.
Вспоминают об этом зачастую, только когда уже всё заболело и всё, что можно сделать, — это сказать: «Упс!»
Однажды я даже отправила пациента удалять имплант, который поставили меньше полугода назад. У человека очень скученно и неправильно росли зубы, от ортодонтии он отказался: очень хотел имплант. Его поставили, челюсть заболела, и тут выяснилось, что брекеты всё-таки были нужны, но теперь имплант ужасно мешает их поставить. Удалять его, кстати, несколько сложнее, чем ставить, потому что задевается куда больший объём тканей. Чек эта процедура увеличивает весьма заметно.
Что будет с вами после снятия брекетов
После брекетов обязательно ставят ретейнеры — металлические проволочки на передние зубы, с клыка по клык. Их не видно снаружи, они никак не ощущаются и не причиняют дискомфорта.
Даже на МРТ они не высвечиваются и практически не фонят, т. к. очень тоненькие (к тому же на МРТ, как правило, исследуют головной мозг, а он довольно далеко ото рта).
Ретейнеры нужно носить пожизненно, чтобы результат удерживался, а зубы не разъезжались.
Ретейнеры выглядят примерно вот так
Кроме того, пригодится ночная ретенционная капа на все зубы — в ней желательно спать ещё хотя бы год.
И ещё очень важно приходить раз в полгода на осмотр к своему ортодонту и на профессиональную гигиену. Потому что ретейнер — это дополнительный агрегатор налёта, на котором образуется зубной камень.
Помимо всего прочего, он может незаметно отклеиться, поэтому у вас под рукой обязательно должен быть человек, который обратит на это внимание.
Это как купить машину и подписаться на ТО.
И напоследок. Как понять, что с вашим суставом что-то не так и пора на приём к стоматологу
Как я уже говорила, в конце концов проблема с ВНЧС в той или иной степени рано или поздно коснётся каждого. Что бы мы ни делали, с возрастом зубы всё равно будут стираться, этот процесс можно замедлить, но нельзя остановить. Единственное, что можно сделать в этом направлении, — пристально следить за правильностью смыкания зубов и ни в коем случае не игнорировать показаний к ортодонтическому лечению. Потому что брекеты — это не про красоту, а про здоровье и правильное смыкание зубов.
В советских учебниках было написано про специальные очень серьёзные тесты на эффективное жевание: пациенту давали орешек, засекали минуту, а потом на сите смотрели, насколько хорошо он его разжевал, сравнивая в процентах эффективность до и после лечения.
Это очень смешно на самом деле. Потому что самостоятельно разобраться, насколько нарушен прикус, невозможно: нужна консультация ортодонта.
Единственное, что можно сделать дома, чтобы окончательно решиться на визит к врачу, — это простейшие тесты на прикус:
- Несколько раз медленно откройте рот как можно шире. Если были какие-нибудь щелчки, хрусты или любые другие звуки, то у меня для вас неутешительные новости.
- Встаньте перед зеркалом и попробуйте проследить траекторию открывания рта. В норме он открывается плавно, без рывков, а челюсть не смещается ни вправо, ни влево и зигзагом тоже не ходит.
- Посмотрите, на сколько пальцев у вас открывается рот: в норме их должно быть три.
Но дома и по картинкам можно только очень приблизительно проверить, правильный ли у вас прикус. Для нормальной диагностики всё равно нужен ортодонт, потому что некоторые вещи увидеть без профессионального стоматолога невозможно.
Свежие комментарии