Причины возникновения заболевания у взрослых

Эпилепсия развивается на фоне следующих причин:
- наследственная предрасположенность;
- черепно-мозговые травмы;
- инфекционные заболевания;
- нарушение мозгового кровообращения;
- длительные психические расстройства;
- хронический алкоголизм;
- родовые травмы;
- асфиксия плода;
- опухоли головного мозга;
- кисты, аневризмы мозга.
Возможно появление эпилепсии вследствие эмоциональной нестабильности, злоупотребления курением, систематическом употреблении наркотиков, приема определенных медикаментов и интоксикации различного типа.
Виды и формы эпилепсии
По области локализации очага заболевания различают 2 вида эпилепсии:
- Височная. Бывает врожденной и приобретенной. Возникает на фоне возрастных изменений, сопровождается вегетативными расстройствами, приводя к социальной дезадаптации.
- Затылочная. В большинстве случаев развивается как приобретенная. Характеризуется зрительными нарушениями.
При смазанной клинической картине врачи диагностируют криптогенную эпилепсию.
Также врачи выделяют 3 типа припадков:
- судорожные;
- бессудорожные;
- смешанные.
По этиологии заболевание классифицируют на 3 вида:
- Генетическое. Возникает при внутриутробных поражениях, нездоровой наследственности и нарушении формирования центральной нервной системы.
- Травматическое. Развивается на фоне травм головы.
- Идиопатическое. Врачи не могут установить причину развития патологии.
Отдельный вид эпилепсии диагностируют при кровоизлияниях и дегенеративных изменениях в головном мозге, возникновении опухолей на фоне интоксикации.
Простые парциальные припадки
Во время простого парциального припадка человек остается в сознании. В зависимости от зоны поражения мозга во время припадка развиваются сенсорные симптомы — изменения зрения, слуха, вкуса в виде галлюцинаций, моторные симптомы — мышечные подергивания одной части тела или вегетативные симптомы — связанные с необычными ощущениями. Наиболее распространенными признаками простого парциального припадка у больных эпилепсией могут быть:
- странное ощущение во всем теле, которое трудно описать;
- чувство, как будто в животе что-то «поднимается», сосет под ложечкой, как во время сильного волнения;
- ощущение дежавю;
- звуковые, зрительные или обонятельные галлюцинации;
- ощущение покалывания в конечностях;
- сильные эмоции: страх, радость, раздражение и др.;
- скованность или подергивание мышц отдельной части тела, например, в руке или лице.
Сложные парциальные припадки
При сложном парциальном припадке человек теряет ощущение реальности, контакт с окружающим миром. После такого припадка больной эпилепсией не помнит, что с ним происходило.
Во время сложного парциального припадка человек неосознанно повторяет какие-либо стереотипные движения или странные телодвижения, например:
- причмокивает губами;
- потирает руки;
- издает звуки;
- машет руками;
- отряхивает или обирает одежду;
- вертит что-то в руках;
- замирает в необычной позе;
- делает жевательные или глотательные движения.
Иногда такие припадки могут сопровождаться выполнением очень сложных действий, например, вождением автомобиля или игрой на музыкальном инструменте. Однако во время сложного парциального припадка человек не реагирует на окружающих, а после — ничего не помнит.
Большой судорожный припадок
Большой судорожный припадок (тонико-клонические судороги) — это самое частое проявление болезни. Именно данный тип приступа ассоциируется у людей с эпилепсией. Большой судорожный припадок относится уже к генерализованным приступам.
Большой судорожный припадок может развиться внезапно или после ауры. Человек теряет сознание и падает. Иногда падение сопровождается громким криком, что связано с сокращением мышц грудной клетки и голосовой щели. После падения начинаются судороги. Сначала они тонические, то есть тело вытягивается, голова запрокидывается, дыхание останавливается, челюсти сжимаются, лицо становится бледным, затем появляется цианоз.
Такое состояние длится несколько секунд. Затем начинаются клонические судороги, когда мышцы тела, рук и ног попеременно сокращаются и расслабляются, как будто человека бьет током. Клоническая фаза длится несколько минут. Человека издает хрипы при дыхании, у рта может появиться пена, окрашенная кровью (если была повреждена слизистая щек, губ или языка). Постепенно судороги замедляются и прекращаются, больной эпилепсией замирает в неподвижной позе и некоторое время не реагирует на окружающих. Возможно непроизвольное опорожнение мочевого пузыря.
Абсансы (малые эпилептические припадки)
Абсансы — это второй по частоте распространенности тип приступа при эпилепсии, относятся к генерализованным припадкам. Абсансы происходят чаще всего при эпилепсии у детей, но бывают и у взрослых. При этом происходит кратковременная утрата сознания, как правило, не более 15 секунд. Человек замирает в одной позе с застывшим взором, хотя иногда наблюдаются ритмические подергивания глазных яблок или причмокивание губами. После прекращения припадка человек ничего не помнит о нем.
Абсансы могут происходить несколько раз в день, отрицательно сказываясь на успеваемости ребенка в школе. Они также могут представлять угрозу для жизни, если происходят, например, когда человек переходит дорогу.
Другие виды генерализованных припадков
Миоклонические припадки — короткие непроизвольные сокращения мышц определенных частей тела, например, человек отбрасывает в сторону предмет, который держал в руке. Эти припадки длятся всего доли секунды, и человек обычно сохраняет сознание. Как правило, миоклонические припадки происходят в первые часы после сна и иногда сопровождаются генерализованными припадками других типов.
Клонические судороги — подергивание конечностей, как и при миоклонических припадках, но симптомы длятся дольше, обычно до двух минут. Они могут сопровождаться потерей сознания.
Атонические припадки сопровождаются внезапным расслаблением всех мышц тела, из-за чего человек может упасть и получить травму.
Тонические припадки — резкое напряжение всех мышц тела, из-за чего можно потерять равновесие, упасть и получить травму.
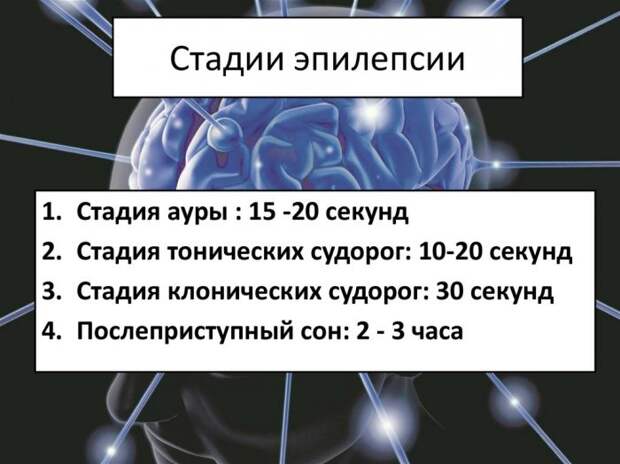
Проход приступа в 4 стадии:
- Аура – предчувствие. Бывает в виде слабости и сонливости, вегетативных приливов, необычных ощущений в теле (чаще голове и груди), тошноты, резкого головокружения, звона в ушах.
- Период пароксизма – когда развертывается полная картина.
- Постприступная фаза сопровождается сильной слабостью или психомоторной активностью, сумеречным состоянием сознания, нарушением моторики и когнитивных функций, отсутствием воспоминаний о случившемся.
- Межприступный – характеризуется только психическими проявлениями, личностными расстройствами и симптомами основного заболевания.
Болезнь включает ряд неврологических особенностей, которые составляют клиническую картину.
Наиболее характерны изменения личности по эпилептоидному типу. Для них свойственны: тоскливо-злобное настроение, чрезмерная аккуратность и придирчивость к другим, склочность со вспышками внезапной ярости. Наряду с этим, люди такого типа боязливые и неуверенные в себе. Отсюда их утрированная учтивость в общении. Они могут быть несколько беспечны и склонны к асоциальным обдуманным поступкам.
Ввиду органического поражения мозга из-за падений, нарушений обменных процессов во время приступов, со временем страдает память и другие когнитивные функции. Пациенты жалуются, что им стало сложнее учиться чему-то новому, запоминать прочитанное, сосредоточится на выполнении какого-либо дела. Также отмечена определенная особенность у принимающих тегретол. Они становятся более деятельными и общественно активными.
Характерна некоторая медлительность и инертность мышления и других психических процессов, склонность к обстоятельности и многословности в речи, частое повторение, шаблонность в вербальном выражении, конкретность и застревание на незначительных мелочах. Некоторые люди склонны к употреблению уменьшительно-ласкательных слов и певучести в речи. Также они излишне честны и открыты в разговорах о личной жизни.
Человек с изменениями в сознании и характере любит поучать и критиковать, склонен к эгоцентризму и переоценке своего жизненного опыта и способностей. Психиатры хохмят по этому поводу: хочешь узнать, эпилептик перед тобой или нет – пошути. Измененный не распознает юмор.
Неврологическое органические нарушения центральной нервной системы могут приводить к так называемому эпилептическому слабоумию, обычно это бывает при запущенной болезни. К счастью, деменция развивается уже в позднем периоде и всего в 20% случаев. Чем выше был интеллект до проблемы, тем более благоприятен прогноз в плане сохранения умственных способностей.
Процент тревожно-депрессивных состояний тоже достаточно велик. Это заставляет лечащих врачей быть предельно внимательными к своим пациентам и вовремя лечить расстройства.
Особняком стоят психозы при эпилепсии, которые делятся на:
- иктальные (во время приступа);
- постиктальные (возникающие в течение первых трех суток после окончания припадка);
- интериктальные (проходящие между).
Они возникают у 2-5%, и имеют острый характер на фоне сумеречного сознания и выражаются в агрессивном поведении, психомоторном возбуждении, бреде и галлюцинациях. Симптоматика проявляется в виде мании преследования, дереализации и деперсонализации.
Выделяют и острый аффективный психоз с депрессивным настроением, идеями самоуничижения и самообвинения.
Основные симптомы
Заболевание сопровождается такими симптомами:
- потеря сознания;
- посинение кожных покровов;
- напряжение в теле;
- отсутствие дыхательных движений;
- сильное сжатие челюстей;
- многократные сокращения всех мышц;
- покраснение кожи;
- пенообразная слюна;
- непроизвольное мочеиспускание или дефекация;
- головная боль;
- расстройство речи;
- плохое настроение.
Иногда припадок переходит в глубокий сон. Перечисленные симптомы характерны для генерализованного приступа. При парциальном или фокальном приступе судорожные сокращения мышц отсутствуют.
Редко эпилепсия у взрослых отмечается в ночное время. Она сопровождается лунатизмом, резкими пробуждениями от кошмарных снов, тошнотой и рвотой, ночными мочеиспусканиями, мышечными судорогами. Приступы могут не вызывать судороги и потерю сознания. Они протекают с чрезмерной потливостью, спазмами в животе и метеоризмом, учащением сердечного ритма.
Спровоцировать припадки могут резкие звуки, световые вспышки, пересып или бессонницы, переохлаждение или перегревание, смена часовых поясов, изменение рациона питания.
Симптомы эпилепсии у взрослых мужчин практически ничем не отличаются от симптомов у женщин. Врачи выделяют несколько особенностей. Эпилепсия существенно влияет на общий гормональный фон мужчины. У 40% пациентов обнаружен низкий уровень тестостерона.
Кроме самой болезни, на гормональный фон влияют антиконвульсанты. Некоторые препараты снижают общую активность мужчины, ухудшают настроение, понижают либидо, изменяют плотность костей и усложняют течение эпилепсии. Исследования показали, что антиконвульсанты уменьшают количество припадков, но при этом воздействуют на области мозга, отвечающие за сексуальность. Наличие судорог может снизить уровень тестостерона в мужском организме. Причиной эректильной дисфункции может быть медиальная височная эпилепсия. Сами припадки могут возникнуть во время полового акта. Некоторые противоэпилептические препараты негативно воздействуют на функцию печени, что может повлиять на общий уровень тестостерона в организме.
Кроме того, мужчин с эпилепсией могут беспокоить проблемы с фертильностью. На качество и количество семенной жидкости воздействуют антиконвульсанты. Если при приеме медикаментов замечены изменения качества жизни больного, врач корректирует схему лечения, снижая дозировку препарата или заменяя его на другой.
Судорожный синдром
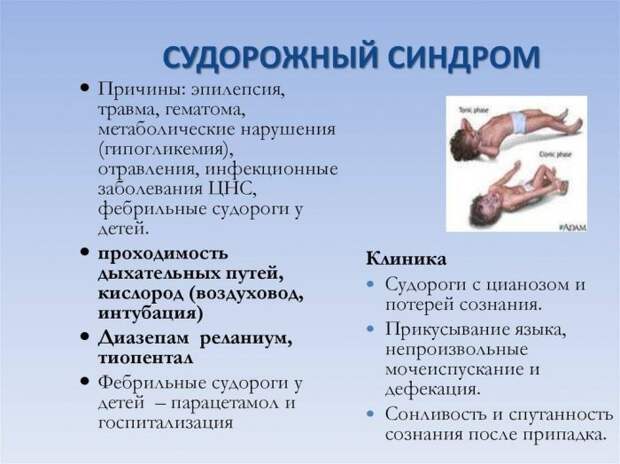
Имеет следующие виды протекания заболевания:
- Абсансы – бессудорожные генерализованные припадки с неполным отключением сознания. Обычно таких приступов бывает несколько за день. Окружающие не замечают странностей в поведении, но сам человек осознает, что не может двигаться или говорить по нескольку секунд и не управляет своим телом. В такие моменты люди замирают, выпускают держащие в руках предметы, выглядят невнимательными и задумчивыми.
- Генерализованные тонико-клонические – наиболее тяжелая форма, с кратковременной задержкой дыхания, одновременным сокращением мышц верхних и нижних конечностей и ритмичными вздрагиваниями. Во время фазы происходит непроизвольное мочеиспускание, иногда дефекация, пострадавший сильно ударяется головой о поверхности, прикусывает кончик языка. После окончания судорожного периода обычно наступает глубокий сон, но некоторые больные встают и быстро приходят в себя. Однако затуманенное состояние сохраняется. После человек не помнит, что с ним происходило, и если пароксизм случился впервые, то удивляется бурной реакции окружающих.
- Миоклонические. Характеризуются быстрыми не ритмическими сокращениями в разных группах мышц, тоже протекают с потерей сознания, но травм бывает меньше.
- Дисмнестические. Интересны с точки зрения проявления малых припадков как явления уже пережитого ранее, а именно – дежавю (ощущения незнакомой обстановки или ситуации уже прожитой когда-либо в прошлом). Детали могут не повторяться, но настроение является таким, каким оно якобы было в прошлом. Болезненность состояний в их постоянной повторяемости, зацикленности на обстановке и выпадении из действительности.
- Эмоциональные аффективные. Стоят отдельной формой эпилептической болезни и накрывают приступом резкой тревоги, тоски или ярости. Реже случаются помрачения с эйфорией. В отличие от панических атак, на ЭЭГ обнаруживаются очаги пароксизмальной активности, преимущественно в лимбической системе.
Степень изменения сознания
- ясное, когда человек понимает, что с ним происходит и сохраняет связь с окружающим миром;
- сумеречное – происходящее осознается не полностью или трактуется неправильно;
- утраченное, при этом больной не реагирует на действительность и не доступен для контакта.
Место локализации
Возможны очаги повышенной электрической активности мозга в самых разных зонах коры. Это бывает связано с местом раздражения ЦНС, с рубцовым или объемным образованием. Но такое наблюдается не всегда, и локализация возникшей вспышки выражается не напрямую, а в отдаленном месте.
Различают:
- Простые очаговые приступы. Клиент помнит все, но не контролирует непроизвольные сокращения частей тела, речь, восприятие запахов или вкусов, и иных неприятных ощущений. От других неврологических болезней отличается кратковременностью и периодичностью явлений.
- Сложные. Протекают тяжелее, с отсутствием реакции на внешние раздражители, возможна потеря сознания и памяти.
Первая помощь при эпилепсии у взрослых
При эпилептическом припадке необходимо выполнять действия по такому алгоритму:
- Постараться смягчить падение, если человек начинает падать.
- Уложить пострадавшего на бок для того, чтобы предотвратить западание языка. Под голову следует положить что-то мягкое.
- Запомнить время начала приступа.
- Убрать из доступа предметы, которые способны травмировать.
- Проложить платок или бинт между зубами, чтобы предупредить прикуса щек изнутри и повреждение зубов при сильном сжатии челюстей.
- Не позволять больному резко вставать, когда он придет в сознание.
- Не оставлять пострадавшего без помощи, если его состояние не улучшается.
- Вызвать скорую помощь, если сознание больного не восстанавливается.
Запрещено во время приступа пытаться силой разжимать зубы, давать ему воду, препараты, бить по лицу.
Основные мероприятия
В мире постоянно ведутся научные исследования, результаты которых способствуют разработке инновационных методов. Их берут на вооружение ведущие центры терапии. Лучшие клиники, в том числе «Преображение», предлагают лечение эпилепсии у детей и взрослых в городе Москве. Вопреки устоявшемуся мнению о неискоренимости недуга, в 30% случаев удается совсем избавиться от него, в 60% ситуаций – добиться стойкой ремиссии при правильном использовании терапевтической схемы. Консервативное вмешательство включает применение следующих методик:
- диагностика, определяющая форму заболевания и назначение процедур;
- предупреждение факторов: переутомления, стрессов, недосыпаний;
- купирование судорог посредством оказания неотложной помощи – предотвращение западения языка, создание безопасной обстановки, затемнение помещения (в темноте положение стабилизируется быстрее).
Важный этап избавления от недуга – периодический прием лекарств, назначенных врачом по отлаженной схеме
Диагностика
Для выявления эпилепсии врач проводит неврологический осмотр пациента, сбор анамнеза заболевания. Важно узнать, что чувствовал больной перед припадком и после него, что, по мнению пациента, могло вызвать судороги и как часто случаются приступы. Наиболее информативным методом диагностики при эпилепсии считается электроэнцефалография. Процедура не вызывает болевых ощущений и не наносит вреда здоровью.
Чтобы отличить симптомы эпилепсии от клинических признаков других состояний, проводят ультразвуковую допплерографию, ЭКГ-мониторинг. Для диагностики симптоматических видов эпилепсии используют компьютерную томографию и МРТ. С их помощью врач может обнаружить спайки, опухоли и структурные нарушения в мозге.
При подозрении на эпилепсию больной должен сдать общий анализ крови и мочи, биохимический анализ крови, коагулограмму.
Лечение
В обязательном порядке в курс лечения входят антиконвульсанты, если у пациента была выявлена эпиактивность головного мозга на электроэнцефалограмме, при наличии родовой травмы или симптомов психических расстройств и в том случае, если приступы носят тяжелый характер и угрожают жизни больного. Противоэпилептические препараты подавляют болезнь в 63% случаев, а в 18% — значительно уменьшают его клинические признаки. При выборе медикамента врач учитывает тип припадки, вид эпилепсии, пол и возраст пациента, наличие сопутствующих болезней и возможных побочных действий. Минимальный курс лечения – 3 месяца. Затем врач проверяет, уменьшились или полностью прекратились приступы, успешно ли переносится препарат. Если терапия протекает благополучно, то лекарственное средство в соответствующей дозировке следует принимать от 3 до 5 лет.

Обязательно каждые 6 месяцев пациент должен проходить энцефалографию. На прием к лечащему врачу он обязательно приходит минимум 1 раз в 3 месяца.
Для снижения внутричерепного давления больному внутривенно вводят Магнезию. Также в курс терапии входят нестероидные средства, спазмолитики и обезболивающие препараты. Нормализовать работу нервной системы помогут психотропные препараты. Для улучшения кровоснабжения центральной нервной системы врач назначает психоактивные ноотропы. Их разрешается использовать в состоянии ремиссии, так как они оказывают возбуждающее действие.
Во время лечения эпилепсии больному категорически запрещено принимать алкоголь. Даже слабоалкогольные напитки могут вызвать приступ судорог. Также следует откорректировать питание. Необходимо уменьшить потребление бобовых, отказаться от слишком острых и пересоленных блюд, копченых изделий, слишком жирного мяса, газированных напитков.
Некоторые противоэпилептические препараты могут приводить к нехватке определенных витаминов и минералов в организме. При дефиците витамина B12 и фолиевой кислоты следует включить в рацион рыбу и морепродукты, морковь, говяжью и телячью печень, цитрусовые, морковь, тыкву и листовые зеленые овощи. При нехватке витамина B6 полезно употреблять молоко, орехи, куриные яйца, зелень и ростки пшеницы. Врачи рекомендуют сократить потребление сладостей, печенья и сдобных изделий.
При назначении вальпроатов пациенту следует соблюдать низкокалорийную диету, поскольку такие антиконвульсанты способствуют увеличению веса.
Поскольку большинство противоэпилептических средств обладают токсическим воздействием на печень, больному с эпилепсией следует необходимо придерживаться принципов диеты №5.
Если пациент находится в состоянии эпилептического статуса, ему вводят внутривенно препарат из сибазоновой группы. При сохранении эпилептического статуса потребуется повторное введение медикамента через 10-15 минут. В случае неэффективности инъекций врач использует ингаляционный раствор кислорода с азотом. Данная методика не подходит в случае затрудненного дыхания или комы.
Если прием антиконвульсантов не приносит положительного результата или у пациента была выявлена опухоль, требуется хирургическое лечение. В ходе операции хирург удаляет опухоль или проводит манипуляции без удаления элементов головного мозга. К современным методам хирургического вмешательства относится вживление нейростимулятора для подавления эпиактивности в мозге и гамма-нож.
Современные методы лечения
Врач-невролог Павел Дынин говорит, что каждый последующий эпилептический приступ и отсутствие адекватного лечения ведут к усугублению заболевания и гибели нейронов головного мозга. Ситуации, в которых возникает приступ, могут быть сами по себе опасны для жизни (вождение автомобиля, плавание, нахождение на высоте). Поэтому важнейшим является незамедлительное обращение к врачу.
Лечение эпилепсии является исключительно медикаментозным (либо оперативным, если речь идет об онкологической патологии). В настоящее время существует несколько основных групп препаратов, таких как вальпроевая кислота, окскарбазепин, левитирацетам, карбамазепин и др.
Самолечение в случае эпилепсии является недопустимым, поскольку назначение каждого препарата имеет свои показания и противопоказания, определяемые врачом.
Физиотерапевтические процедуры при эпилепсии ограничено возможны к применению, поскольку ряд из них связан с воздействием электрических импульсов. Назначение массажа, лечебной физкультуры зависит, в частности, от степени коррекции приступов препаратами, а также отсутствия провокации приступов у пациента физической активностью.
Таблетки для медикаментозного лечения эпилепсии
Прежде чем назначать противоэпилептические препараты необходимо провести детальное клиническое обследование у врача (психиатр, невролог, эпилептолог), а также пройти диагностику МРТ и ЭЭГ.
Принципы медикаментозного лечения при эпилепсии:
- основные препараты для лечения заболевания – противосудорожные средства (Фенобарбитал, Ламотриджин, Карбамазепин, Клоназепам, Гапентек, Депакин Хроно, Конвулекс (вальпроевая кислота);
- для купирования страхов и тревожности при эпилепсии могут назначаться транквилизаторы (Сибазон, Феназепам, Лоразепам, Мезапам);
- для вывода больного из эпилептического статуса применяют нейролептики, например Аминазин;
- для восстановления функций головного мозга используют группу ноотропных препаратов (Пирацетам, Пикамилон, Кортексин, Мексидол);
- для предотвращения отека головного мозга применяют мочегонные препараты (Диакарб, Лазикс);
- необходима правильная дозировка и режим приема – это сможет сделать только врач-специалист;
- при выборе препарата эпилептолог учитывает вид, частоту и время возникновения приступов;
- отсутствие судорожных припадков не говорит о том, что наступило полное выздоровление – нельзя самостоятельно прекращать прием препарата или делать перерывы без ведома врача;
- врач контролирует процесс излечения не только по внешним симптомам, но и по электроэнцефалограмме;
- врач снижает дозировку препаратов в том случае, если приступы не повторялись в течение 2 лет;
- полная отмена препарата врачом возможна обычно только через 5 лет, при полном отсутствии приступов в течение всего этого времени и нормализации электроэнцефалограммы;
- окончательная цель медикаментозного лечения эпилепсии – добиться полного выздоровления на фоне отмены лекарств.
Немедикаментозные методы лечения депрессии
К немедикаментозным методам лечения эпилепсии относят (об использовании данных методик необходимо уведомить лечащего врача-эпилептолога):
- Кетогенная диета (низкоуглеводная диета с высоким содержанием жиров и умеренным содержанием белков). Применяется преимущественно при лечении детской эпилепсии. Однако, результаты применения кетоновой диеты не являются научно доказанными.
- Вживление стимулятора блуждающего нерва. Это небольшого размера устройство, которое вшивают под кожу пациенту. Оно посылает импульсы в блуждающий нерв, который отвечает за спокойное состояние головного мозга и процесс сна. Методика применяется совместно с медикаментозной терапией.
- Остеопатия. Согласно теории остеопатии, эпилепсия – результат микроскопических деформаций черепа, нарушения движения костей относительно друг друга, циркуляции мозговой жидкости и тока крови в сосудах головного мозга. В рач-остеопат пытается исправить эти нарушения, совершая легкие движения, надавливания, смещения. Процедура внешне напоминает мануальную терапию , но в данном случае проводится более тонкая, деликатная работа.
- Иглорефлексотерапия. Для лечения эпилепсии иглы вводят на задней поверхности шеи, в верхней части спины. Есть данные о том, что после такого курса частота припадков существенно уменьшается. Во время приступа эпилепсии иглы вводят в специальные точки на голове.
- Нейропсихологическая коррекция. Нейропсихологическая диагностика входит в международный стандартный протокол прехирургической диагностики и оценки результатов лечения пациентов с эпилепсией. Это связано с тем, что при эпилепсии в дооперационном периоде редко выявляются развернутые нейропсихологические синдромы, характерные для больных с сосудистыми, травматическими или опухолевыми поражениями мозга. Нарушения высших психических функций (памяти, мышления, речи, внимания) выражены, как правило, негрубо и выявляются лишь при использовании тонких, сенсибилизированных нейропсихологических проб и заданий..
Когда назначается лечение эпилепсии?
Традиционно считается, что после однократного судорожного приступа можно воздержаться от лечения, поскольку приступ может остаться единственным в жизни. В реальной ситуации врач может предложить лечение и после единичного эпизода, если будут выявлены убедительные признаки высокого риска последующих приступов — например, аномалии при неврологическом осмотре в сочетании с изменениями на томограммах и электроэнцефалограмме.
Противосудорожные препараты назначаются только при уверенности в том, что у пациента именно эпилепсия. Если диагноз неясен и вне приступа пациент чувствует себя нормально, то вполне допустимо воздержаться от лечения и сделать нужные обследования, даже если приступ повторится. По современным данным, немедленное назначение лекарств не влияет на долгосрочный эффект лечения.
Симптомы алкогольной эпилепсии
При истинной алкогольной эпилепсии между приступом и приемом спиртных напитков существует такая же четко выраженная взаимосвязь, как между употреблением алкоголя и развитием абстиненции или алкогольного психоза. Все перечисленные патологические состояния, как правило, возникают не в период активного употребления, а через некоторое время после прекращения приема спиртного. Чаще всего эпилептические приступы появляются через 2-4 дня после отмены или существенного уменьшения дозы алкоголя, на пике абстинентного синдрома.

Возможны как судорожные, так и бессудорожные припадки. Характер и степень тяжести приступов могут различаться – от кратковременных нарушений сознания до серийных тонико-клонических припадков и приступов с развитием эпилептического статуса. Бессудорожные припадки отмечаются чаще судорожных и могут сопровождаться моторными автоматизмами, нарушениями сознания или эпизодами резко выраженной дисфории. Отличительной чертой является отсутствие полиморфизма – однажды возникнув, приступы протекают по одной и той же схеме, без изменения клинической картины.
При судорогах отмечается преобладание тонической фазы. Абсансы (кратковременные «выключения» сознания), психосенсорные (звон, чувство разряда или вспышки) и психомоторные (изменения сознания в сочетании с судорогами или двигательными автоматизмами) приступы наблюдаются редко. Перед началом генерализованного судорожного припадка возникает бледность и синюшность верхней части тела. Во время приступа больной падает, запрокидывает голову, сильно (нередко – до скрежета) сжимает зубы, стонет, сгибает руки и ноги. Возможны нарушения дыхания и непроизвольное мочеиспускание.
Некоторые виды эпилептических припадков не распознаются окружающими из-за непривычных симптомов, неизвестных людям, далеким от медицины. В числе таких приступов – внезапные остановки речи, а также проговаривание не подходящих случаю слов или фраз, не соответствующих теме разговора и не сохраняющихся в памяти больного. Иногда припадки возникают на фоне предвестников (дисфории, резкого усиления тревоги и раздражительности), которые окружающие принимают за признаки алкогольной абстиненции.
Отличительной чертой являются некоторые особенности состояния и поведения больных в послеприпадочном периоде. Пациенты, страдающие идиопатической эпилепсией, после приступов обычно чувствуют себя утомленными, вялыми, разбитыми. Реже отмечается фаза сумеречного помрачения сознания или психомоторного возбуждения.
Осложнения
У больных алкогольной эпилепсией после припадка возникают нарушения сна: бессонница, частые ночные и ранние пробуждения и эмоционально насыщенные фантастические сновидения. У 50% пациентов, страдающих припадками в связи с употреблением алкоголя, на фоне бессонницы через 1-2 дня после приступа развивается делирий, сопровождаемый яркими зрительными галлюцинациями, в которых присутствуют черти, инопланетяне, фантастические существа и т. д. Со временем припадки не утяжеляются, как это нередко бывает при идиопатической эпилепсии. Отмечается преобладание личностных изменений, характерных для алкогольной деградации, а не для эпилептического процесса.
Диагностика
Диагноз выставляется с учетом анамнеза и клинических проявлений. Диагностическое значение имеют указания на длительное употребление спиртных напитков, отсутствие приступов до возникновения алкогольной зависимости и связь между приступами и отказом от приема алкоголя. Данные дополнительных исследований малоинформативны, эпилептические знаки на электроэнцефалограмме обычно отсутствуют.
Лечение алкогольной эпилепсии
Пациентов с эпилептическим статусом и многократными припадками госпитализируют в отделение интенсивной терапии для поддержания жизненно важных функций организма. Осуществляют переливания глюкозы и солевых растворов, вводят диазепам, гексобарбитал и тиопентал. Остальных больных направляют на обследование и лечение в наркологическое отделение. Применяют противосудорожные средства. Барбитураты используют редко, поскольку эти препараты противопоказаны при алкоголизме. Исключение – припадки, устойчивые к действию других противосудорожных средств. При наличии достаточных показаний барбитураты назначают только в условиях стационара, под постоянным контролем состояния пациента.
Обязательным условием успешной терапии данной патологии является полное прекращение приема спиртных напитков. Тактика лечения алкогольной зависимости определяется наркологом. Может применяться индивидуальная и групповая психотерапия, гипносуггестивные техники, медикаментозное кодирование с использованием имплантов и препаратов для внутривенного введения. При необходимости пациенту выдают направление в специализированную реабилитационную клинику.
На дому
Любой судорожный эпизод может привести к летальному исходу. В домашних условиях оказывают только первую помощь в таком объеме:
- Еще на этапе предвестников вызвать бригаду СМП («скорая»).
- Предупредите окружающих, если позволяет время. Достучитесь до соседей.
- Уберите максимально далеко любые острые, тяжелые или колющие предметы. Также стоит сдвинуть подальше мебель.
- Откройте окно, чтобы комната хорошо проветривалась.
- Застелите поверхность пола чем-то мягким, наложите подушек.
- Снять любые утягивающие элементы одежды: носки, ремни, галстуки.
- НЕ нужно вставлять в рот никаких твёрдых предметов! Достаточно плотно свернутого полотенца.
- Оказывающий помощь человек должен удерживать больного на боку, чтобы рвотные массы не попадали в дыхательные пути.
- Оберегайте голову, шею от ударов или запрокидывания.
- Положите подушки или любые мягкие вещи под бьющиеся части тела.
Несмотря на то, что больной не находится в сознании, лучше поддерживать с ним контакт. Категорически запрещено оставлять пострадавшего в одиночестве. По возможности отслеживайте длительность приступов – информация поможет прибывшим врачам быстрее оценить тяжесть состояния.
Специализированная помощь
Все больные с признаками алкогольной эпилепсии подлежат госпитализации в стационар, оборудованной палатой интенсивной терапии или реанимационным отделением. Неотложное лечение состоит из таких направлений:
- купирование мышечного напряжения, конвульсий – транквилизаторы группы бензодиазепинов;
- если эффект от бензодиазепинов отсутствует, вводят барбитураты ультракороткого действия под контролем анестезиолога;
- введение миорелаксантов;
- перевод пациента на аппарат искусственной вентиляции легких (ИВЛ) по показаниям;
- детоксикация от алкоголя по схеме;
- инфузионная терапия – введение глюкозы, электролитов, витаминов в капельницах;
- симптоматическое лечение абстинентного синдрома и сопутствующих физиологических расстройств.
После устранения угрозы жизни приоритетным остается стабилизация работы внутренних органов. Плановую противосудорожную фармакотерапию подбирают индивидуально, но только в составе комплексного лечения алкогольной зависимости. При этом важен полный отказ от употребления спиртных напитков.
Что увеличивает риск возникновения припадка
Все злоупотребляющие алкоголем люди имеют повышенный риск возникновения эпилептического припадка.
Риск повышает воздействие следующих факторов:
- Высокое потребление алкоголя и его низкое качество.
- Лишение сна.
- Низкий уровень сахара в крови. Скачек показателя глюкозы также может произойти на фоне употребления алкоголя при диабете или предрасположенности к нему.
- Стресс, переутомление.
- Мигающие или мерцающие огни, как на дискотеках, в фильмах или компьютерных играх, также могут спровоцировать эпилептические атаки.
Прогноз
При полном отказе от алкоголя прогноз благоприятный. В большинстве случаев припадки полностью исчезают. Характерных для эпилепсии изменений личности не наблюдается, выраженность психических расстройств и личностных нарушений определяется длительностью и тяжестью алкоголизации. При продолжении употребления спиртного возможно учащение приступов. Угроза для жизни пациента может возникать при развитии эпилептического статуса и алкогольного психоза, а также при травмах вследствие генерализованных судорожных припадков.
Повторяется ли алкогольная эпилепсия
Все зависит от запущенности. Когда припадки уже перешли в непровоцируемую форму, то терапия поможет снизить риск рецидивов. Если судороги появлялись только на фоне приема алкоголя, можно говорить, что после прохождения нашего курса терапии и отказе от спиртного, либо его разумном употреблении, пароксизмы больше не потревожат.
Последствия алкогольной эпилепсии
Воздействие этанола оказывает негативное влияние, и постоянная концентрация в крови создаёт поражение и отмирание клеток головного мозга, с чем связаны припадки. Отмирание клеток порождает полную деградацию личности, и припадочные приступы усиливают это. Появляется риск полной потери зрения и развития необратимого слабоумия.
Эпилептические припадки сбивают функционирование органов, с наибольшим ударом по печени и сердцу. В печени — главном органе, который борется с токсическими воздействиями вредных веществ, происходят дегенеративные изменения, и развивается гепатита. При запущенности гепатита развивается цирроз печени, который приближает к мучительной смерти.
Человек страдающего эпилептическими припадками подвержен развитию делирия, то есть развитие белой горячки.
Также, сам процесс припадка несёт опасность для здоровья, жизни.
Как избежать
Алкогольная эпилепсия является тяжелым последствием хронического алкоголизма. Не допустить возникновение патологического состояния, возможно, только при полном отказе от алкогольных напитков.
Возможна ли профилактика эпилепсии?
Нет, невозможно предсказать появление эпилептических приступов, если их никогда не было. Даже если сделать ЭЭГ и увидеть эпилептиформную активность, вероятность появления приступов останется неясной — у многих здоровых людей есть патологические изменения ЭЭГ, которые никак себя не проявляют.
Профилактика эпилепсии у взрослого в домашних условиях
По мнению врача-невролога Павла Дынина, нельзя говорить о профилактике эпилепсии, как таковой. Дело в том, что изменения, видимые при выполнении специального исследования – электроэнцефалограммы – могут обнаружиться и у здорового человека. Отклонения от стандартного альфа-ритма могут быть обусловлены стрессом, недостаточным сном, приемом лекарств, ряда продуктов и др.
Если же выявляется типичная эпилептиформная активность, рисками провокации эпилептического приступа могут быть суточная работа, злоупотребление алкоголем, энергетическими напитками, длительные частые яркие разноцветные вспышки (кинофильм, компьютерные игры) и др.
Решение о назначении терапии в таком случае принимает только специалист. В ряде ситуаций, кроме рутинного исследования активности головного мозга, может быть показано выполнение видео-ЭЭГ-мониторинга (электроэнцефалография в течение нескольких часов, вплоть до суток), при котором можно оценить активность головного мозга во время бодрствования и сна.
Для чего же проводится хирургическое лечение?
Целью хирургического лечения эпилепсии является остановка имеющихся приступов и улучшения качества жизни пациента. Существует множество исследований, доказывающих эффективность хирургического лечения, особенно в ситуации фармакорезистентной эпилепсии.
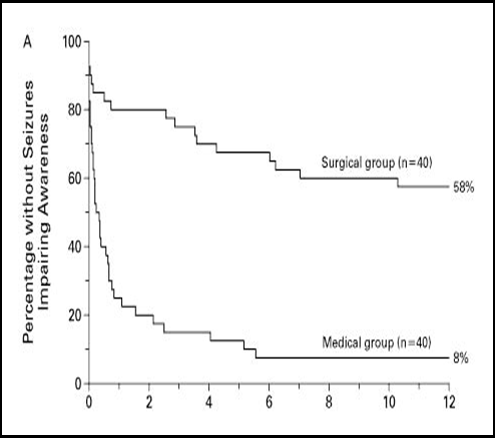
На графике видна значительная разница в результатах лечения пациентов: при хирургическом лечении полная свобода от приступов достигнута в 58%, а при медикаментозном — только в 8%.
Результаты хирургии эпилепсии напрямую связаны с длительностью болезни. Важно как можно раньше выполнить хирургическое лечение эпилепсии! Это позволяет предотвратить развитие разрушительных нейропсихологических и психосоциальных последствий хронического заболевания, а также улучшает качество жизни пациентов после операции.
К сожалению, лечение эпилепсии хирургически не всегда помогает. В то же время проведение операции при фармакорезистентном типе заболевания является наиболее эффективным способом полного прекращения приступов. По данным различных исследований подобное лечение успешно в 26-84% случаев.
И, как пример, здесь представлена зависимость результатов хирургического лечения от длительности заболевания:
При длительности заболевания менее 10 лет — шансы на полный успех, полное прекращение приступов после операции 60-80%, а при длительности заболевания более 30 лет — только 30%.
Продолжительность заболевания Менее 10 лет Больше 30 лет Процент пациентов, которые полностью избавились от приступов после операции
| Около 60-80% | Около 30% |
Главная задача хирургии эпилепсии — удаление зоны головного мозга, которая является причиной эпилепсии. На научном языке — резекция эпилептогенного очага. Кроме этого, операция показана пациентам с опухолями, сосудистыми мальформациями, посттравматическими изменениями и врожденными нарушениями развития головного мозга, в том случае, если они являются причиной приступов.
Для определения этой зоны и проводится полноценная комплексная диагностика.
Она включает в себя минимальные стандартные исследования:
- Скальповый видео-ЭЭГ-мониторинг
- МРТ головного мозга по эпилептологическому протоколу
- Нейропсихологическое тестирование.
В случае недостаточного понимания расположения эпилептогенной зоны, применяют дополнительные неинвазивные методы диагностики:
- Однофотонную эмиссионную компьютерную томографию во время и вне приступа (ОФЭКТ)
- Позитронно-эмиссионную томографию с 18F — фтордезоксиглюкозой (ПЭТ) магнито-энцефалографию (МЭГ).
В некоторых случаях, для четкого определения эпилептогенной зоны и минимизации зоны резекции, при необходимости проводится инвазивный мониторинг — имплантация на поверхность и в структуры головного мозга электродов, регистрирующих, с высокой точностью, распространение приступа из эпилептогенной зоны.
Положение электродов определяется заранее на основании информации полученной при проведенных неинвазивных методах диагностики (таких как МРТ, видео ЭЭГ мониторинг, ОФЭКТ, МЭГ, ПЭТ).
Использование инвазивного мониторинга позволяет определить границы эпилептогенной зоны и выбрать оптимальный метод и объем хирургического лечения.
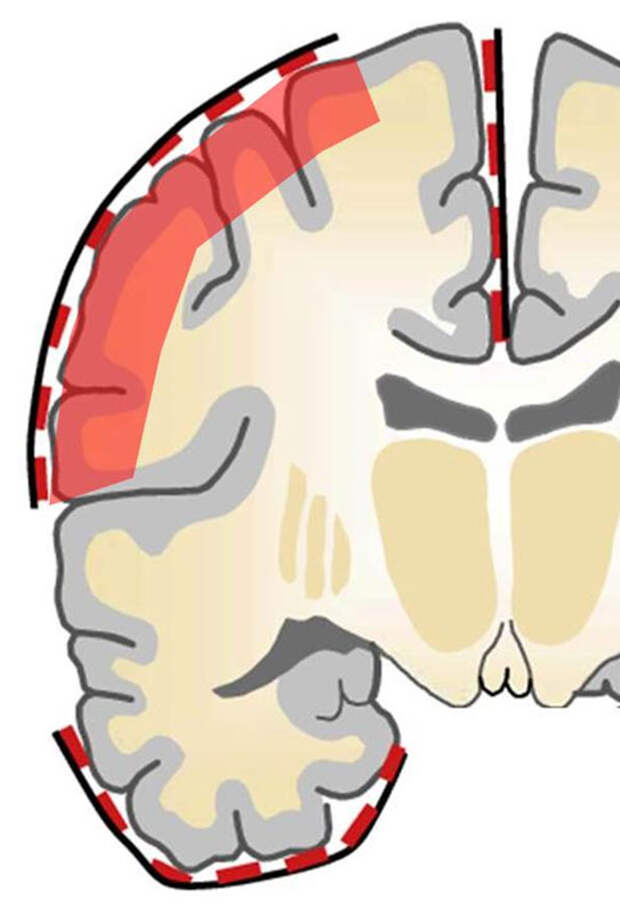
Существует несколько типов инвазивных электродов:
- Субдуральные электроды, которые укладываются на поверхность головного мозга и представляют собой так называемые «стрипы» и «гриды» — плоские мембраны с интегрированными электродами.
Данный вид корковых электродов используется при расположении предположительного эпилептического очага на конвекситальной, внешней поверхности коры головного мозга.
Данная методика имеет ряд недостатков:
- Для имплантации этих электродов требуется проведение краниотомии (трепанации черепа).
- Информативность полученной информации значительно снижается при расположении эпилептического очага на глубине от поверхности мозга.
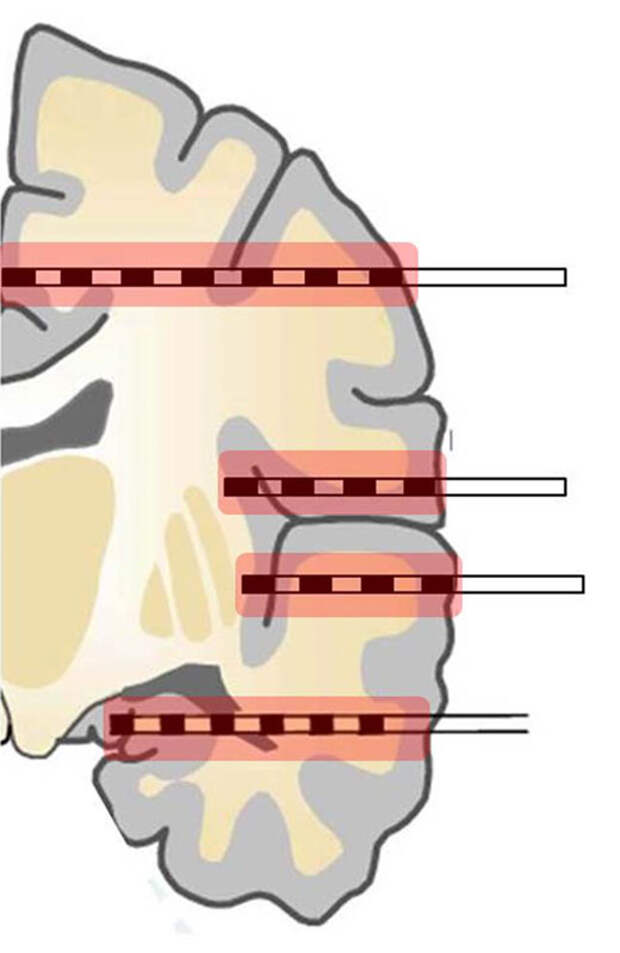
Альтернативным методом инвазивного мониторинга является стерео-ЭЭГ, методика регистрации электрофизиологической активности головного мозга, путем чрескожной установки глубинных электродов, не требующей разрезов и трепанации черепа.
Имплантация таких электродов требует обязательного использования специализированных навигационных систем от базовых стереотаксических рам и нейронавигации до современных роботизированных систем.
Использование роботизированных систем позволяет выполнять установку глубинных электродов быстрее и значительно точнее по сравнению с аналогичными методиками, с использованием нейронавигации и стереотаксиса.
Эпилептический статус
ЭС — это эпилептическое состояние, длящееся не менее 30 минут или интермиттирующая приступная активность такой же и большей длительности, во время которой не восстанавливается сознание. Наиболее частым и тяжелым является тонико-клонический эпистатус. Эпистатус — ургентное состояние, характеризующееся высоким уровнем смертности даже при адекватной реанимационной терапии, что делает его по-прежнему актуальной медицинской проблемой.
Социальный аспект
Эпилепсия — значимая медико-социальная проблема, оказывающая негативное влияние на все стороны жизни больного и его ближнего окружения, формирование эмоционально-аффективных расстройств и фобических установок.
Возможность решения вопроса о беременности, её ведении и родах у больных эпилепсией решается совместно акушером-гинекологом и эпилептологом. При этом необходимо учитывать, что если эпилепсией страдает один родитель — риск возникновения болезни у ребёнка до 8%. Если оба родителя — до 40%. Если при клинически здоровых родителях в семье первый ребёнок страдает эпилепсией риск рождения другого ребёнка с болезнью в 5-10 раз выше, чем в популяции.
Особенности эпилепсии у детей и подростков
Согласно имеющейся медицинской статистике, эпилепсия встречается у 1-5% детей. У 75% взрослых, страдающих эпилепсией, дебют заболевания приходится на детский или подростковый возраст. У детей, наряду с доброкачественными формами эпилепсии, встречаются прогрессирующие и резистентные к проводимой терапии формы. Нередко эпилептические припадки у детей протекают атипично, стерто, а клиническая картина не всегда соответствует изменениям на электроэнцефалограмме. Изучением эпилепсии у детей занимаются детские неврологи.

Причиной эпилепсии в детском возрасте выступает незрелость мозга, характеризующаяся преобладанием процессов возбуждения, необходимых для формирования функциональных межнейронных связей. Кроме этого, эпилептизации нейронов способствуют органические поражения мозга (генетические или приобретенные), вызывающие повышенную судорожную готовность. В этиологии и патогенезе эпилепсии у детей немалую роль играют наследственная или приобретенная предрасположенность к заболеванию.
Ребенок, страдающий эпилепсией, становится чрезмерно педантичным, мелочным, пунктуальным. Ему нужно, чтобы все шло по правилам, по запланированной схеме. В противном случае он очень бурно реагирует на ситуацию, может проявлять агрессию. У них возникают большие сложности с переключением с одного занятия на другое.
Длительное течение эпилепсии приводит к изменению нервно-психического статуса детей: у многих из них наблюдается синдром гиперактивности и дефицита внимания, трудности в обучении, нарушения поведения. Некоторые формы эпилепсии у детей протекают со снижением интеллекта.
При регулярном приеме медицинских препаратов дети и подростки с эпилепсией могут вести обычный образ жизни. При достижении полной ремиссии (отсутствии приступов и нормализации ЭЭГ) через 3-4 года врач может постепенно полностью отменить прием антиэпилептических препаратов.
Менее благоприятный прогноз имеет эпилепсия у детей, характеризующаяся ранним дебютом приступов, эпилептическими статусами, снижением интеллекта, отсутствием эффекта от приема базовых лекарственных препаратов.
Осложнения эпилепсии
При эпилепсии возможны следующие осложнения:
- эпилептический статус генерализованных припадков;
- травмы (ушибы, переломы);
- повышение внутричерепного давления: сопровождается головными болями распирающего характера, тошнотой и рвотой, иногда спутанностью сознания;
- отёк мозга (накопление жидкости внутри нервных клеток и в межклеточном пространстве): характерно нарастание неврологической симптоматики, возможно угнетение сознания вплоть до комы;
- ишемический и геморрагический инсульт: при эпилепсии возникает нарушение центральной регуляции сосудистого тонуса, может резко повышаться артериальное давление, что при предрасполагающих факторах (атеросклероз, аневризмы) приводит к обеднению кровотока и ишемическому инсульту или разрыву стенки сосуда и кровоизлиянию;
- тромбоз внутричерепных вен: развивается на фоне застоя венозной крови при нарушении сосудистой регуляции при эпиприпадке, при остром воспалении проявляется картиной ишемического инсульта;
- аспирационная пневмония;
- ТЭЛА (тромбоэмболия лёгочной артерии) сопровождается чувством нехватки воздуха, резким учащением дыхания, артериальное давление падает до низких цифр, возможен летальный исход;
- отёк лёгких на фоне эпилептического статуса;
- кардиогенный шок;
- почечная недостаточность на фоне кардиогенного шока.
Первая помощь при приступе эпилепсии
Во время приступа стоит положить под голову что-то мягкое, например, свёрнутую куртку. Снять очки, расслабить галстук, после окончания приступа перевернуть человека на бок (чтобы избежать западения корня языка). Важно засечь время, когда начался приступ, так как информация об этом может стать важной для лечащего врача. Приступ эпилепсии является поводом для вызова скорой. Необходимо оставаться с человеком до момента, как он придёт в сознание, после предложите свою помощь — он будет чувствовать себя растерянно.
Действия которые нельзя совершать во время приступа эпилепсии
- применять предметы (ложку, шпатель) для разжатия челюстей человека с приступом;
- давать лекарства и жидкости во время приступа через рот;
- пытаться насильственно сдержать судорожные движения;
- бить пострадавшего по щекам, обливать водой;
- делать искусственное дыхание и массаж сердца.
Прогноз при эпилепсии
Прогноз на трудоспособность при эпилепсии зависит от частоты приступов. На стадии ремиссии, когда приступы возникают все реже и в ночное время, трудоспособность пациента сохраняется (в условиях исключения работы в ночную смену и командировок). Дневные приступы эпилепсии, сопровождающиеся потерей сознания, ограничивают трудоспособность пациента.
Эпилепсия оказывает влияние на все стороны жизни пациента, поэтому является значимой медико-социальной проблемой. Одна из граней этой проблемы — скудость знаний об эпилепсии и связанная с этим стигматизация пациентов, суждения которых о частоте и выраженности психических нарушений, сопровождающих эпилепсию, зачастую необоснованны. Подавляющее большинство пациентов, получающих правильное лечение, ведут обычный образ жизни без приступов.
Режим дня и диета больного с эпилепсией
Пациентам, страдающим эпилепсией, необходимо придерживаться определенного образа жизни.
Нужно по максимуму исключить влияние раздражающих факторов, которые способны спровоцировать приступ:
- просмотр телевизора, особенно фильмов с яркими спецэффектами и часто меняющимися, мигающими образами;
- посещение мероприятий с яркой мигающей светомузыкой, другими спецэффектами;
- стрессы, тяжелая физическая работа;
- другие факторы, которые способны провоцировать припадки у конкретного пациента.
Рекомендации по диете:
- полноценное питание, обогащенное необходимыми питательными веществами и витаминами;
- избегать острой и соленой пищи;
- исключить из рациона питания продукты, являющиеся сильными аллергенами;
- ограничить количество потребляемой жидкости или, по крайней мере, следить за тем, чтобы она не задерживалась в организме.
Ограничения и рекомендации
Для возбуждения всей нервной системы человеку достаточно выпить всего лишь чашку кофе. Кофеин из данного напитка задействует и перевозбуждает, в том числе, и нейроны коры головного мозга, страдающие от перевозбуждения у пациентов-эпилептиков. Кофе усиливает нервный импульс, который, наоборот, требуется снизить, способствует ускорению нервных импульсов между нейронами, что провоцирует бодрящий эффект. Однако завышение нервных импульсов нейронов в эпилептическом очаге провоцирует новый эпилептический припадок и нивелирует воздействие противосудорожных средств. Помимо всего вышеназванного, прием кофеиносодержащих напитков (чая, кофе, какао) на протяжении долгого периода может даже у здорового человека вызывать разрушение нейронов в мозге.

Поскольку спиртное воздействует на головной мозг человека разрушительно и именно оно очень часто является причиной формирования эпилептического припадка при алкоголизме, то вопрос о целесообразности употребления алкоголя при эпилепсии отпадает сам собой. Однако важно понимать, что и сам алкоголизм является страшной болезнью, не менее тяжелой, чем эпилепсия. Врожденная эпилепсия заключается в симптоматике эпилептической мозговой готовности – во внештатной функциональности нейронов, которая их изнашивает и разрушает. При гибели нейронов в мозге происходит прерывание важных функциональных взаимосвязей, что вызывает деградацию больного. Употребление алкоголя провоцирует усиление отмирания нейронов, что и приводит к утрате личностных человеческих качеств у алкоголиков.
Приобретенная эпилепсия не возникает резко из-за однократного сильного возлияния или от периодических мизерных доз спиртного, которые некоторые люди позволяют себе выпить, она провоцируется регулярными отравлениями организма токсинами этилового спирта, употребляемого в больших количествах. Алкоголики с болезнями центральной нервной системы испытывают зависимость от спиртных напитков, но употребление алкоголя провоцирует ускорение деградации личности, учащает возникновение приступов и способствует скорейшему летальному исходу алкоголика. Вот почему при эпилепсии пить алкоголь пациентам категорически запрещено.
При выборе профессии и будущей работы ограничения для пациентов связаны с возможностью возникновения припадков, при которых по долгу службы они смогут причинить вред окружающим людям. Таким людям запрещается управлять транспортными средствами (особенно это касается пассажироперевозок, поскольку управление персональным авто в некоторых государствах разрешено), работать на высоте, около незащищенных механизмов, водоемов, проходить срочную или контрактную службу в армии или на флоте, быть сотрудником полиции, пожарных частей, тюрем, охранных организаций, скорой помощи. Очень опасно работать с движущимися механизмами, химикатами, хрупкими предметами.
Для определения уровня работоспособности необходимо определить тип эпилепсии, а также тяжесть течения патологии, сопутствующие заболевания пациента, наличие интеллектуальных или физических нарушений у него, степень, с которой больной может контролировать возникающие приступы. Посменная работа для людей с эпилепсией чаще всего не вредна, поскольку позволяет полноценно высыпаться и регулярно принимать прописанные врачом лекарства.
Касательно управления автомобилями стоит сказать, что, например, в Америке законодательство относительно людей с эпилепсией отличается даже в различных штатах. По статистике, дорожно-транспортные происшествия по вине больных эпилепсией происходят несколько чаще, чем по вине здоровых людей, однако эта заболеваемость формирует аналогичную статистику с пациентами с сердечно-сосудистыми патологиями и значительно ниже той, что демонстрируют люди, находящиеся в состоянии алкогольного опьянения.
Главным критерием безопасности на дорогах является то время, которое прошло у пациента с момента последнего приступа. В ряде стран управление личным авто запрещено с момента первого эпилептического припадка – в России, Греции, Японии, Бразилии, Индии. В Канаде и Америке пациент может быть допущен к вождению автомобиля, если с момента последнего приступа проходит 3 месяца.
Большинство случаев эпилепсии не исключает возможности семейного проживания с лицами противоположных полов, рождения детей. При беременности необходимо пройти комплексное медицинское обследование и все время до рождения ребенка тщательно наблюдаться у врача.
Питание при заболевании
Текст предназначен исключительно для ознакомления. Мы настоятельно призываем не применять диеты, не прибегать к каким-либо лечебным меню и голоданию без присмотра врачей. Рекомендуем к прочтению: «Почему нельзя самостоятельно садиться на диету».
Единой схемы питания при эпилепсии врачами не признано. Дело в том, что некоторые теоретически разрешенные продукты питания могут провоцировать у больных приступы мигрени, поэтому их требуется в частном порядке исключить из меню. При параллельном течении диабета у пациента при употреблении сахаросодержащих продуктов могут возникать новые припадки. Часто для таких пациентов рекомендована молочно-растительная пища, однако исключать из меню мясо и другие белки также нельзя. Это правило важно соблюдать при употреблении гексамидина, влияющего на общее белковое голодание. При употреблении белка необходимо есть отварное мясо и рыбу в равных количествах.

Если пациент длительно принимает медикаменты, ему начинает не хватать фолиевой кислоты, гомоцистеина, витамина В12. Если своевременно не удовлетворять такую потребность, у больного могут начаться шизофренические осложнения.
Эффективность при эпилепсии демонстрирует кетогенная диета, при которой в рационе больного должно сочетаться 1/3 белков и углеводов с 2/3 жиров. Такая диета высокоэффективна при терапии детей. После стационарного лечения и трехдневного голодания детям рекомендуется такая диета. При нормальном восприятии ее организмом на протяжении нескольких суток пациента после этого можно чаще всего переводить на нормальное питание.
При неэффективности противосудорожной терапии врачи рекомендуют соблюдать голодную диету. Дело в том, что у людей с эпилепсией всегда наступают улучшения при соблюдении ими поста либо при длительных голоданиях, но применять этот способ для терапии можно только на протяжении ограниченного времени. Снабжение организма жизненно важными питательными средствами крайне необходимо при любых заболеваниях.
Рацион пациента должен быть разнообразен. В нем должны присутствовать продукты, богатые клетчаткой, фрукты, овощи. Они создают условия для нормальной кишечной перистальтики, предотвращая запоры. Ужинать при эпилепсии рекомендуется не позже, чем за 2 часа до сна.
Летальный исход
Ранняя смертность у пациентов с рассматриваемым заболеванием – явление нередкое. Практически в половине случаев этому виной становятся психические расстройства, которые возникли на фоне болезни. Основными причинами смерти при этом являются самоубийства и травмы, которые люди получают в ходе приступов.
Продолжительность жизни
Длительность жизни у пациентов с эпилепсией меньше, чем у здоровых людей, поскольку при данной патологии высокий риск присоединения и других патологий в качестве осложнений. Очень часто среди таких осложнений встречаются хронические легочные патологии, сердечно-сосудистые проблемы, новообразования в области головного мозга человека.
Российские эксперты не считают травмы при падениях в случае приступа или удушье в этот период основными причинами раннего летального исхода. В тяжелых патологических состояниях накануне припадков пациенты ощущают период ауры – совокупность симптоматики, предупреждающей о наступлении приступа. Вот почему человек всегда может предпринять меры для предотвращения различных увечий.
Чем опасно заболевание
Легкие формы эпилепсии практически никак не сказываются на нормальном течении жизни пациентов, поскольку припадки в таких случаях – крайне редкое явление, а клетки мозга не подвергаются быстрым разрушениям. При тяжелых типах болезни часто возникают генерализованные приступы, продолжительность которых составляет от 30 до 40 минут. Эти периоды могут делать человека беспомощным, поскольку они провоцируют сбои всего организма, может происходить остановка дыхания.
Если у пациентов нет вторичных патологий, главной опасностью для них будут различные падения. Не каждый пациент способен распознавать ауру, в результате чего можно получить увечья и травмы. Это и является поводом для ограничения некоторых видов трудовой деятельности и вождения автотранспорта.
Энцефалопатия эпилептического характера у маленьких детей может приводить к нарушению когнитивных функций и перемене поведенческих реакций. У детей ухудшается память, снижается концентрация внимания, мозговой активности, могут начаться резкие перепады в настроении.
Жить с эпилепсией нелегко, но для облегчения состояния требуется социальная и личностная адаптация с принятием своей болезни. Если соблюдать все врачебные предписания, то можно полноценно жить, работать, строить семью и практически ни в чем себе не отказывать.
Присвоение инвалидности
Эпилепсия ограничивает нормальную человеческую жизнь, а поэтому служит основанием для инвалидности. Если необходимо оформлять инвалидность, следует, в первую очередь, посетить лечащего врача. Он на основании показаний медицинского характера сможет выдать больному направление на прохождение медико-социальной экспертизы.. При отказе врача выдавать направление на МСЭ, больной может получить его в управлении социальной защиты населения по месту жительства. Главными критериями для проведения медико-социальной экспертизы являются неспособность трудиться, а также прогрессирующее течение эпилептического процесса, которое приводит к психическим нарушениям и изменениям личности. К обязательным обследованиям медицинского характера для оформления группы инвалидности при эпилепсии относят общий анализ мочи, общий анализ крови, обзорную рентгенограмму черепа в двух проекциях, исследования поля зрения и глазного дна, Эхо-ЭГ, компьютерную томографию и электроэнцефалографию головного мозга. Необходимо иметь и справку от психиатра о состоянии здоровья.

Инвалидность различных групп при эпилепсии можно получить, исходя из тяжести течения патологии. Так, третью группу инвалидности дают при незначительных ограничениях жизнедеятельности у пациента, при относительных или абсолютных противопоказаниях к труду и обучению. Основанием для третьей группы инвалидности являются среднечастотные эпилептические припадки и небольшие изменения личностных характеристик.
Вторая группа инвалидности присваивается больным с явными признаками ограниченной жизнедеятельности из-за эпилепсии, которые обоснованы частыми припадками и невозможностью их контролирования в полной мере.
При резких судорогах, тяжелом слабоумии, частых рецидивах пациентам назначается первая группа инвалидности. Если же утрата трудоспособности является стойкой, а реабилитационные меры оказываются бесполезными после 5 лет медицинского контроля, инвалидность пациентам назначается бессрочно.
Отношение общества к эпилепсии
Отношение общества к эпилепсии на протяжении всей истории человечества нельзя назвать однозначным. Наши предки рассматривали эпилепсию как мистическое явление. Изменение состояния сознания человека перед приступом и во время него сближало эпилепсию в глазах людей с трансовыми или религиозными переживаниями. Приступ воспринимался обычными людьми как контакт человека с высшими силами. Не зря Сенат Древнего Рима прерывал свои заседания, если у кого-то из присутствующих случался эпилептический приступ. Как считали римляне, таким особенным образом боги заявляли о своём недовольстве происходящим среди политиков.
В основном эпилепсия воспринималась как наказание со стороны богов, вселение злых духов в тело человека. Из этого впечатления о болезни выросло негативное отношение к людям, страдающим эпилептическими приступами. В Средние века им приходилось жить отдельно от остальных людей, как прокажённым. Здоровые люди избегали есть и пить из одной посуды со страдающим эпилепсией и даже прикасаться к такому человеку. Как тогда считали, через прикосновение человека, подверженного приступам эпилепсии, и его дыхание здоровый человек мог стать подвержен воздействию демона, злого духа. Даже красивые и поэтичные названия эпилепсии – священная болезнь, лунная болезнь – оказывались в одном ряду с обозначениями, которые не оставляли ни одного шанса на милосердное отношение к пациентам. Проклятие Христа, чёрная немощь, горестное страдание – всеми этими «приятными» словами называлось одно и то же заболевание – эпилепсия. Даже Гиппократ в своё время высказался на счёт «священности» эпилепсии и указал на роль мозга в её возникновении: «Мне кажется, что первые, признавшие эту болезнь священною, были такие люди, которыми теперь оказываются маги, очистители, шарлатаны и обманщики … но причина этой болезни, как и прочих великих болезней, есть мозг»5.
Со временем мистическое отношение к эпилепсии сменилось на её восприятие исключительно как неврологического заболевания. Такое изменение не смогло избавить людей, страдающих эпилепсией, от предвзятого негативного отношения к ним. Такой феномен называется стигматизацией: пациент, страдающий эпилепсией, воспринимается как опасный или неприятный только из-за самого наличия болезни. Болезнь становится «чёрной меткой», и другие люди избегают общения с человеком, начинают относиться к нему хуже, чем могли бы. Про пациентов с эпилепсией могут думать, что они не контролируют себя и опасны для окружающих. Такое негативное отношение со стороны других людей может вызвать ухудшение психического состояния у пациента с эпилепсией или привести к проблемам с приёмом противоэпилептических препаратов8. Учитывая последний факт, можно сказать, что плохое отношение к болезни мешает её нормальному лечению. Надо понимать, что стигма отражается не только на самом пациенте с эпилепсией, но и на его близких. Некоторым родителям может быть стыдно, что у них есть ребёнок с таким заболеванием, что их жизнь отличается от жизни родителей с «нормальными» детьми. Такие проблемы у окружения пациента также способны негативно сказаться на его лечении. Семьи пациентов нуждаются в специальных образовательных программах и психологической поддержке, чтобы избежать подобных сложностей в повседневной жизни. Если обществу будет доступна грамотная информация об эпилепсии, то влияние стигмы на жизнь пациентов и их близких станет минимальным.
Кто лечит эпилепсию? специальность «эпилептолог» в России
В советское время лечением эпилепсии традиционно занимались психиатры, реже помощь пациентам с эпилепсией оказывали неврологи4. Сейчас ситуация противоположная: неврологи занимаются абсолютным большинством пациентов, а психиатры привлекаются только в конкретных клинических ситуациях, когда необходима профильная экспертиза.
Врач-эпилептолог – это невролог или психиатр, прошедший дополнительное углублённое обучение по поводу эпилепсии. Такой специалист лучше, чем врач без дополнительной подготовки, разбирается в происхождении заболевания, его лечении и способах реабилитации пациента. Чаще всего такие специалисты работают в специализированных центрах, где у них есть дополнительные возможности для диагностики и лечения пациентов с эпилепсией.
Свежие комментарии